 当前位置: AI资讯 > 内文
当前位置: AI资讯 > 内文2024-07-04 关键词: 医保智能控费
近日,2024年国家医疗保障基金飞行检查第四站启动会在吉林省长春市召开。目前,国家医保基金飞检已陆续在河南、海南、浙江、吉林、辽宁等地展开,一般选取该省两个城市4家定点医疗机构和2家定点连锁药店,对2022年-2023年的医保基金使用、管理及有关内控制度建设、实施等情况进行检查。
值得关注的是,今年飞检工作新增了自查自纠环节。
对照清单自查自纠成每家医院“必修课”
《2024年医疗保障基金飞行检查工作方案》(以下简称《飞检方案》)明确,要在全国范围组织定点医疗机构开展自查自纠,各省按照定点医疗机构违法违规使用医疗保障基金典型问题清单,结合本地政策,组织辖区内定点医疗机构开展自查自纠,形成自查自纠情况报告,退回违法违规使用的医保基金。
相比于国家飞行检查的范围,自查自纠的覆盖面更广——每家医院。而院内自查自纠的重点领域则在《2024年医保基金违法违规问题专项整治工作方案》(以下简称《整治方案》)划出——对骨科、血透、心内、检查、检验、康复理疗等重点领域,全面开展自查自纠,持续推进问题整改。同时,这六大领域也是国家飞行检查、省级飞行检查、市级交叉检查的重点。
《飞检方案》进一步明确,医疗机构需要通过自查自纠不断规范医疗服务行为,若自查自纠认真整改到位的,可以视情况考虑将来减少现场检查频次。而整改不认真不到位的不仅要从严从重处理,还要作为监管重点对象。
随着医保基金专项整治和飞检力度的加大,利用负面清单进行自查自纠,在此过程中规范医疗医疗服务行为,不仅是应对医保飞检的必要举措,也是医疗机构变“被动监管”为“主动管理”的关键契机。
负面清单不少问题发生在诊疗过程中
针对自查自纠,国家医保局梳理形成了六大领域违法违规问题清单,各地也在结合实际,实现问题清单本地化。例如,《甘肃省定点医疗机构违法违规使用医保基金负面清单(2024版)》就列出了六大类,共92项、135条。其中占比较多的违规类型是过度检查、重复收费、超标准收费、串换项目,以及将不属于医保支付范围的纳入医保基金结算。
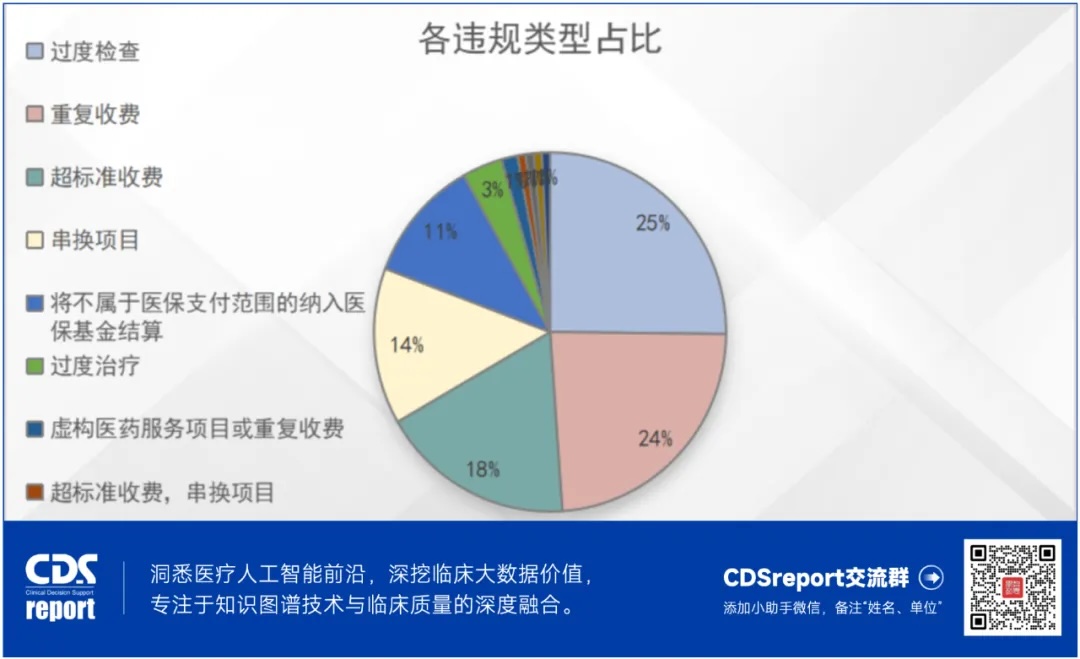
过度检查主要集中在临床检验类,出现最多的问题是“将针对特定科室、特定适应症的检查项目作为常规检查,向大多数患者普遍开展并收费。”例如,非风湿免疫疾病和结缔组织疾病患者普遍开具抗链球菌溶血素O(ASO)测定、类风湿因子(RF)测定,无指征普查甲型肝炎抗体(抗HAV)测定、戊型肝炎抗体测定(Anti-HEV)等。
心血管内科类中重复收费共18条,占比40.9%。例如某患者诊断为消化道出血,2023年4月在消化内科住院期间进行收取“植入式给药装置护理”项目费用的同时,收取“静脉输液”项目费用。根据《医疗机构诊疗目录》植入式给药装置护理项目内涵,不得同时收取静脉置管护理和静脉输液,该操作构成重复收费。
超标准收费中出现较多的问题是未按照诊疗项目的计价单位,例如《医疗机构诊疗目录》规定,蜡疗计价单位为日,某医院为患者住院15天,收取17次蜡疗费用,属于超标准收费。一些超标准收费也与诊疗规范相关,例如某医院在护士站进行抗肿瘤化疗药物/肠外营养液集中配置操作,收取抗肿瘤化疗药物/肠外营养液集中配置费用。而根据《医疗机构诊疗目录》抗肿瘤化疗药物/肠外营养液集中配置项目内涵,需在集中配液中心进行对抗肿瘤化疗药物或肠外营养液的配置,该操作未按照诊疗规范进行抗肿瘤化疗药物/肠外营养液集中配置操作,属于超标准收费。
康复类中“将不属于医保支付范围的纳入医保基金结算”违规情况较多,共15条,占75%。例如某医院对脑梗患者在一次住院期间开展吞咽功能障碍检查6次,医保支付6次,其中3次超出医保限定支付条件。
从以上示例可以看出,不少违规问题多在诊疗过程中发生,例如开具药品、检查等。传统人工核查模式主要以事后抽查、反馈、考核、培训、改进等常规机制运行,整个过程中存在着严重的滞后性,当问题被发现时,大多时候患者已经出院,多数问题不可逆,对于医院整体造成的损害无法弥补。
智能工具将医保审核前置事中
单纯依靠院内医保审核人员,根据药品目录、诊疗目录、医疗服务设施标准,结合适应症、使用量、年龄、性别等问题进行医保违规问题审核,在审核量不大时或可满足基金监管要求。但是随着国家逐份审核的要求,院内就医规模的扩大,享受待遇人次和医疗费用的持续增加,医疗机构医保部门需审核的医保单据数量以及难度也随之剧增,传统的人工方式由于缺乏资源、效率、手段、模式等无法实现院内医保单据的全量审核,无法满足新模式下医保基金的管理需求。
CDSreport注意到,在国家医保局近日分享的主动规范医保基金使用案例中,均提到了借助信息化工具进行医保基金监管。例如,利用AI技术构建智能医保审核系统,基于丰富的医保飞检审核规则库在医疗行为和收费出院的过程中,对医保拒付风险、不合规收费风险等进行实时、全程监控与预警,促进临床规范开展诊疗行为,合理使用医保基金。各地医疗机构可借助医保智能审核系统,建立全面、本地化、动态、标准的规则库,通过AI工具审核,实现包含医保拒付以及负面清单在内的全维度审核与监控。
一些医院为完善医保管理体系,成立了院内医保管理委员会和医保基金使用监督管理委员会,通过每月数据自检形成发现问题、反馈问题、纠正问题的良性循环。其中的关键在于,运用智能医保审核系统的大数据统计分析平台实时统计反馈临床诊疗行为分析。
CDSreport调研的智能医保审核系统中,在数据统计分析上可针对整体违规行为、医保拒付违规、飞检违规等维度,分别从科室、医疗组、医生等细分项目进行违规分析,提供违规金额、违规病例数、违规次数、违规金额占比、违规患者占比等详细数据。详细的数据分析可支持院领导、医保处、科室管理员了解院内、科室等层面重点存在的问题,以及改进结果的趋势等,进行高效决策。
随着飞检范围越来越大,利用智能医保审核系统可辅助医院建立涵盖事中事后一体化的医保智能监管流程将自查自纠日常化,不仅可提升医院医保监控能力与效率,减少医院飞检罚款等风险的发生,同时也助力医院做好DRG/DIP控费管理。
想了解更多产品信息或预约产品演示?我们的专业团队随时为您服务